Sử dụng chính hệ thống miễn dịch của người bệnh để tiêu diệt các tế bào ung thư của người đó là nghiên cứu của TS Võ Nguyễn Thanh Thảo, Trung tâm Công nghệ Sinh học TPHCM.
Dùng tế bào miễn dịch diệt tế bào ác tính
Ung thư đã được Chính phủ và Bộ Y tế nhận định là vấn đề sức khỏe ưu tiên trong “Chiến lược quốc gia phòng, chống bệnh ung thư và các bệnh không lây nhiễm” giai đoạn 2015 - 2025. Do đó, việc nghiên cứu, ứng dụng các phương pháp mới trong điều trị ung thư trên thế giới và đặc biệt tại Việt Nam là cần thiết.
Ngoài những phương pháp điều trị cũ như phẫu thuật, hóa trị, xạ trị thì miễn dịch trị liệu (immuno-therapy) là phương pháp mới đang được tập trung nghiên cứu những năm gần đây.
Ưu điểm vượt trội của phương pháp này là sử dụng chính hệ thống miễn dịch của người bệnh để tiêu diệt các tế bào ung thư của người bệnh đó, việc này sẽ đem đến hiệu quả điều trị đặc hiệu, an toàn cho người bệnh.
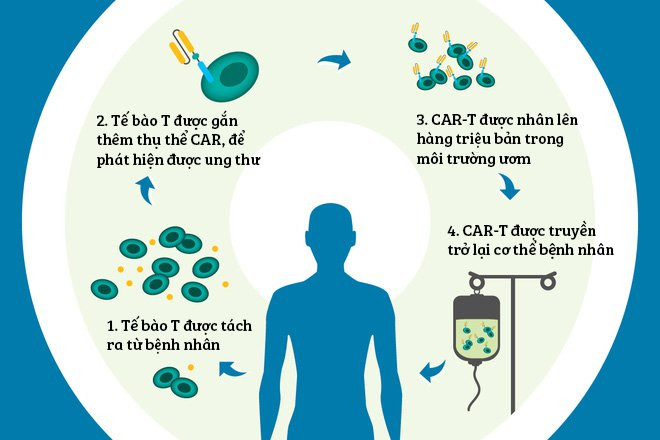
Các tế bào trong hệ miễn dịch, đặc biệt là tế bào T sẽ được can thiệp bằng công nghệ gene nhằm biểu hiện thụ thể kháng nguyên dạng khảm “Chimeric Receptor Antigen, CAR” trên bề mặt tế bào (CAR T cell), từ đó giúp tế bào T có thể tìm thấy chính xác và tiêu diệt tế bào ung thư thông qua các kháng nguyên ung thư (tumor-antigen).
Trên thế giới, phương pháp điều trị sử dụng “CAR T-cells” đang trong giai đoạn thử nghiệm lâm sàng. Kết quả thử nghiệm khi sử dụng CD19-CAR T-cell hay CD20-CAR T-cell trong điều trị bệnh nhân ung thư máu cho tỉ lệ khỏi bệnh hơn 90%.
Protein CD19 và CD20 là phân tử mục tiêu chính trong các nghiên cứu tạo tế bào T biểu hiện thụ thể kháng nguyên dạng khảm do đặc tính biểu hiện quá mức trên tế bào ung thư nhưng lại không biểu hiện ở tế bào thường. Hơn 70% các nghiên cứu thử nghiệm lâm sàng của CART-cell hiện tại đều tập trung vào tế bào CART-cell biểu hiện thụ thể kháng nguyên dạng khảm đặc hiệu với CD19 và CD20.
TS Thanh Thảo cho hay, CD20 là kháng nguyên mục tiêu hấp dẫn cho các hướng nghiên cứu điều trị ung thư máu bằng liệu pháp miễn dịch. Nhiều loại kháng thể đơn dòng kháng CD20 được nghiên cứu và chỉ định là thuốc điều trị bệnh.
Tuy nhiên đã có ghi nhận từ lâm sàng cho thấy một số bệnh nhân bị tái phát bệnh và trở nên kháng với CD20 mAbs, mặc dù đa số các tế bào B từ bệnh nhân ung thư hạch thể không Hodgkin tái phát vẫn duy trì biểu hiện CD20.
 |
| Các bệnh nhân đang điều trị bệnh ung thư. Ảnh: Vietnam+ |
Tạo tế bào T thành công
TS Thảo cho biết, ung thư là một trong những nguyên nhân hàng đầu gây tử vong trên toàn thế giới. Theo số liệu thống kê của Tổ chức GLOBOCAN thì trong năm 2020 trên thế giới có 19,3 triệu trường hợp ung thư mắc mới và gần 10 triệu trường hợp tử vong do ung thư. Việt Nam là quốc gia có số người mắc mới bệnh ung thư cao thứ 2 trên thế giới, trung bình mỗi ngày tại Việt Nam có hơn 300 người chết vì bệnh ung thư.
Liệu pháp điều trị bằng CART-cell được cho là liệu pháp thay thế mới đầy tiềm năng trong điều trị các bệnh về ung thư máu. TS Võ Nguyễn Thanh Thảo và cộng sự đã nghiên cứu tạo tế bào T biểu hiện thụ thể kháng nguyên dạng khảm đặc hiệu CD20 (CD20-Chimeric Antigen Receptor T cells, CD20-CART-cell) có khả năng tiêu diệt tế bào ung thư biểu hiện CD20.
Nhóm nghiên cứu đã tiến hành thiết kế thụ thể kháng nguyên dạng khảm đặc hiệu CD20 và tạo dòng CD20-CAR (SEQ01, SEQ02, SEQ03) vào vector pcDNA3.3; chuyển nạp và biểu hiện thụ thể kháng nguyên dạng khảm đặc hiệu CD20 (CD20-CAR) trên bề mặt tế bào Jurkat T; tạo tế bào T biểu hiện CD20-CAR và đánh giá hoạt tính tế bào.
Kết quả, nhóm đã thiết kế và tạo dòng thành công thụ thể kháng nguyên dạng khảm đặc hiệu CD20 (cassette CD20-CAR).
Kết quả trên mô hình chuột thiếu hụt miễn dịch gây ung thư bạch cầu người thể lan tỏa cho thấy, tế bào này có tác dụng hạn chế sự tăng sinh của tế bào ung thư bạch cầu trong máu chuột, kéo dài thời gian sống, tăng tỷ lệ sống sót của chuột mang khối ung thư bạch cầu người thể lan tỏa.
Các tế bào lympho T sở hữu thụ thể đặc hiệu, nhạy cảm và liên tục tìm kiếm các tín hiệu ung thư, qua đó kích thích đáp ứng miễn dịch khi xác định được các kháng nguyên ung thư và giết chết tế bào ung thư một cách chính xác.
Tuy nhiên, khi cơ thể bị ung thư, tế bào T thông thường chỉ có thể tấn công yếu ớt hoặc không thể chống lại các tế bào ung thư. Nguyên nhân là do tế bào ung thư đã bị biến đổi nên dẫn đến tính sinh kháng nguyên yếu (antigenicity), không biểu hiện kiểu hình rõ ràng và khả năng tương tác và ức chế đáp ứng miễn dịch cao.
Thụ thể kháng nguyên dạng khảm đã được phát triển để kích thích và hoạt hóa đáp ứng của tế bào T chống lại tế bào ung thư. Liệu pháp này là một hướng mới vượt trội về tính hiệu quả ngay cả trong các ca bệnh đã kháng hóa trị, xạ trị hay đã di căn. Đặc biệt, tế bào có thể tự tăng sinh và tồn tại lâu dài trong cơ thể để diệt các tế bào ung thư tái phát trong điều trị ung thư máu hiện nay.